Echographie cardiaque (ou échocardiographie)
L’échographie cardiaque (ou échocardiographie) est une technique non irradiante d’imagerie du cœur (avec possibilité d’image en trois dimensions) par ultrasons (émission et réception d’une onde ultrasonore, dont les caractéristiques sont modifiées en fonction de la nature du tissu rencontré et son mouvement éventuel). Elle permet une analyse de l’aspect, des dimensions et de la capacité de contractilité du muscle cardiaque, ainsi qu’une étude précise de l’anatomie et du fonctionnement des valves cardiaques, sortes de soupapes n’autorisant normalement le passage du sang que dans une seule direction et qui peuvent soit s’ouvrir insuffisamment (sténose valvulaire) soit se fermer incomplètement (insuffisance valvulaire dont l’importance peut être quantifiée). L’échocardiographie est également la technique de choix pour la recherche d’un épanchement péricardique, c'est-à-dire la présence de liquide dans le sac péricardique (traduisant généralement une inflammation de celui-ci), l’enveloppe naturelle du cœur.
Par contre, l’échocardiographie ne permet pas une visualisation directe des artères nourrissant le cœur (les artères coronaires), dont l’obstruction par l’athérosclérose (dépôts dans la paroi des artères, favorisés notamment par le tabac, l’excès de cholestérol, l’hypertension et le diabète) est à l’origine de l’angine de poitrine (ou angor, douleur thoracique liée à une mauvaise oxygénation d’une partie du muscle cardiaque lorsque le cœur est sollicité et que la lumière d’une artère est rétrécie) et de l’infarctus du myocarde (obstruction complète de l’artère par un caillot se formant sur la zone abimée de l’artère, aboutissant à la mort de la partie correspondante du muscle cardiaque en l’absence d’intervention rapide).
Il existe trois modalités principales d’échocardiographie :
-
1) L’échocardiographie transthoracique
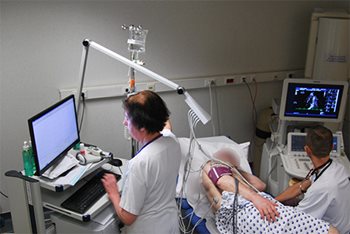
Elle se fait par l’intermédiaire d’une sonde posée sur le thorax. C'est l'échocardiographie la plus couramment réalisée ; le patient est positionné sur le côté gauche pour optimiser la qualité des images (voir image annexée). L’examen est sans danger et indolore, il apporte de nombreuses informations sur le fonctionnement cardiaque et est réalisable chez quasi tous les patients (mais qualité des images variable selon les patients, moins bonne par exemple en cas d’obésité ou d’emphysème pulmonaire).
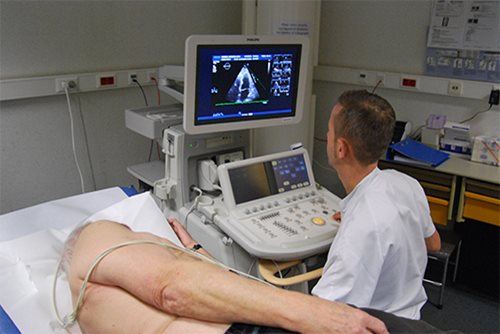
Echocardiographie transthoracique : le patient est installé couché sur le côté gauche, la sonde d’échographie posée sur le thorax permet une visualisation en direct du cœur sur l’écran de la machine.
Echographie cardiaque transthoracique : visualisation des cavités du cœur depuis sa pointe : ventricule gauche (VG) en haut à droite, oreillette gauche (OG) en bas à droite, valve mitrale assurant un flux unidirectionnel de l’OG vers le VG, ventricule droit (VD) en haut à gauche, oreillette droite (OD) en bas à gauche, valve tricuspide assurant un flux unidirectionnel de l’OD vers le VD.
Même vue que ci-dessus avec activation du mode Doppler couleur et absence de flux bleu (codage pour les flux s’éloignant de la sonde) dans l’OG pendant la contraction du VG : valve mitrale « étanche ».
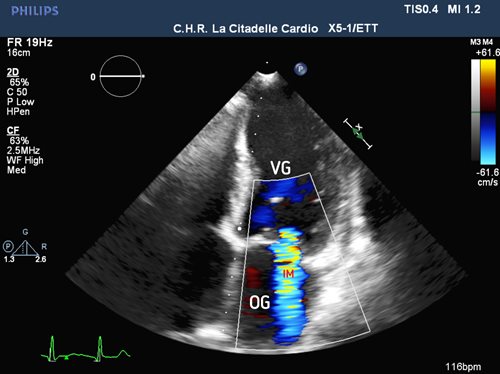
Flux bleu dans l’oreillette gauche (og) pendant la contraction du ventricule gauche (vg) objectivant une insuffisance mitrale modérée (im).
Elle se fait par l’intermédiaire d’une sonde positionnée dans l’œsophage (via un tuyau que le patient doit avaler sous sédation et anesthésie locale, un peu comme pour une gastroscopie) ; elle permet une analyse plus détaillée de certaines structures du cœur et des gros vaisseaux du thorax.
-
3) L’échocardiographie de stress
Elle correspond à une échocardiographie transthoracique réalisée pendant un effort (voir lien pour plus de détails) ou sous perfusion d’un médicament accroissant le travail du cœur, la dobutamine (voir lien pour plus de détails). Ce type d’examen permet de détecter une souffrance du cœur en cas de rétrécissement suffisamment important d’une artère coronaire (>70%).
L’échocardiographie est une technique sans danger, les ultrasons ne présentant aucun effet nocif sur les tissus organiques.
Echocardiographie d’effort
Modalités
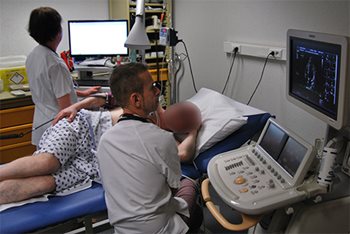
Elle se pratique avec un vélo spécial (photo 1 et 2) permettant d’incliner le patient sur la gauche afin de pouvoir obtenir des images échographiques de qualité suffisante. Le but est d’analyser la contractilité des différentes parois du coeur et de voir son évolution au cours de l’effort. En cas de dégradation au niveau d’une paroi, on conclut à un déficit d’oxygénation (ischémie) ce qui traduit un rétrécissement significatif sur l’artère coronaire correspondante. Dans ce cas, un examen direct des artères du coeur sera souvent proposé (coronarographie) en vue d’un traitement de revascularisation (le plus souvent implantation d’un stent, parfois chirurgie de pontage aortocoronaire).
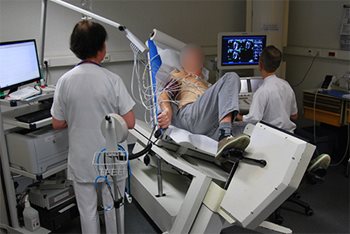
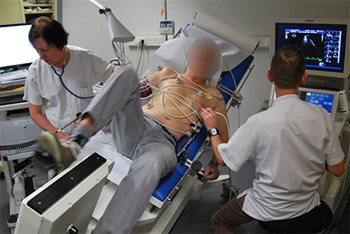
Photo 1 et 2. Table d’échographie d’effort, le vélo incliné permet d’obtenir des images du cœur de meilleure qualité et la contractilité est comparée entre le repos (au-dessus) et pendant l’effort (en-dessous) avec monitoring de l’électrocardiogramme et de la tension artérielle.
Un monitoring continu de l’électrocardiogramme est assuré pendant toute la durée de l’examen et au minimum pendant 3 minutes après l’arrêt de l’effort.
Pour que l’examen soit fiable, le patient devra atteindre au moins 85% de sa fréquence cardiaque théorique maximale (220 – âge).
Précautions
Le patient ne doit pas être à jeun.
S’il est traité par un bêta-bloquant (médication utilisée dans beaucoup d’affections cardiaques et pour traiter l’hypertension), il devra le stopper 48 heures avant l’examen et le reprendre dès l’examen terminé pour éviter un arrêt trop prolongé.
Le patient doit également avoir une relative bonne aptitude au vélo, car la position rend le pédalage plus difficile que sur un vélo classique.
Effets secondaires et contre-indications
Il n’y a pas d’effet secondaire particulier, hormis ceux liés à la réalisation d’un exercice musculaire (essoufflement, douleurs musculaires,…).
L’examen est contre indiqué à la phase aiguë d’un infarctus et en cas de situation de menace d’infarctus (angor instable).
Echographie cardiaque sous dobutamine
Modalités
Il s’agit d’un substitut á l’effort pour les patients peu ou pas capables de pédaler. La dobutamine est un médicament utilisé pour le traitement d’un coeur défaillant (décompensation cardiaque): elle augmente la contractilité du coeur ainsi que la fréquence cardiaque. Elle s’administre par perfusion intraveineuse (nécessité de mettre en place un cathéter dans une veine) à dose croissante en ayant pour objectif d’atteindre 85% de la fréquence cardiaque maximale théorique (220 - âge). Pour pouvoir atteindre la fréquence cardiaque recherchée, on y associe souvent un petit effort (comme la mobilisation d’une jambe) et parfois une injection d’atropine, à condition que le patient n’ait pas de contre-indication (essentiellement difficultés d’uriner et hypertension intraoculaire (glaucome)).
Photos 1 et 2: Echographie sous dobutamine : la contractilité est comparée entre le repos (au-dessus) et pendant la perfusion de dobutamine (en-dessous) avec monitoring de l’électrocardiogramme et de la tension artérielle.
Sous dobutamine, la contractilité du coeur devient plus marquée, à condition que le muscle soit suffisamment irrigué par les artères du coeur (qui sont appelées les artères coronaires). A défaut, et surtout s’il y a une réduction de contractilité, on conclut à un déficit d’oxygénation (ischémie) ce qui traduit un rétrécissement significatif sur l’artère irrigant la paroi correspondante (70% ou davantage). Dans ce cas, un examen direct des artères du coeur sera souvent proposé (coronarographie) en vue d’un traitement de revascularisation (le plus souvent implantation d’un stent, parfois d’une chirurgie de pontage aortocoronaire).
Un monitoring continu de l’électrocardiogramme est assuré pendant toute la durée de l’examen et au minimum pendant 3 minutes après l’arrêt de la perfusion de dobutamine.
Précautions
Le patient ne doit pas être à jeun.
S’il est traité par un bêta-bloquant (médication utilisée dans beaucoup d’affections cardiaques et pour traiter l’hypertension), il devra le stopper 48 heures avant l’examen et le reprendre dès l’examen terminé pour éviter un arrêt trop prolongé.
Si le patient souffre de troubles du rythme, de difficultés urinaires (hypertrophie de la prostate), d'hypertension oculaire (glaucome), il le signale au médecin.
Effets secondaires et contre-indications
Le test sous dobutamine est le plus souvent bien supporté, il s’accompagne en général d’une sensation de palpitations. Occasionnellement, le patient présente des maux de tête, un besoin impérieux d’uriner ou un malaise avec chute de tension artérielle. Le médicament peut être responsable de diverses arythmies, qui ne sont qu’exceptionnellement sérieuses. Une fois la perfusion stoppée, l’effet du médicament s’estompe rapidement pour disparaitre en une dizaine de minutes. Si nécessaire, un médicament antagoniste peut être administré (bêta-bloquant).
L’échocardiographie par voie transoesophagienne
Principe et modalités de l’examen
Plutôt que de poser la sonde échographique sur le thorax, celle-ci est positionnée dans l’oesophage juste en arrière du coeur, via un tuyau que le patient doit avaler (fig.1), un peu comme pour une gastroscopie. De par sa proximité avec les structures cardiaques, on obtient des images de meilleure qualité et une visualisation de certaines structures du cœur peu ou pas accessible à l’échographie cardiaque transthoracique ; citons par exemple l’auricule gauche (sorte de petit cul-de-sac de l’oreillette gauche où peuvent se développer des caillots à l’origine d’accident cérébral, voir vidéo) et l’aorte thoracique (le gros vaisseau partant du coeur gauche et qui va irriguer l’ensemble du corps (fig.5-6)).

Figure 1 : Sonde échographique multiplan fixée à l’extrémité d’un tuyau semi-rigide (calibre proche d’un gastroscope).
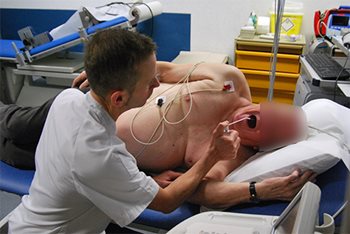
Figure 2 : Anesthésie locale à l’aide d’un spray à base de Xylocaine
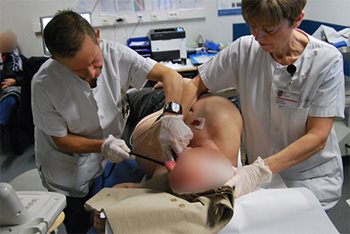
Figure 3 : Introduction de la sonde dans l’œsophage.
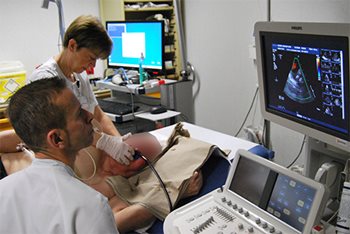
Figure 4 : Sonde dans l’œsophage juste derrière le cœur permettant l’obtention d’images de haute définition.
Visualisation de la valve mitrale en échographie transoesophagienne (mode bi-dimensionnel). En haut (contre la sonde oesophagienne) l’oreillette gauche, en bas le ventricule gauche et entre les deux les deux feuillets de la valve mitrale dont l’apposition incomplète (on voit clairement un hiatus entre les deux) génère une insuffisance mitrale bien objectivée sur le doppler couleur à droite.
Visualisation de la valve mitrale en échographie transoesophagienne (mode tri-dimensionnel, vue chirurgicale avec le feuillet antérieur en haut, le feuillet postérieur en bas).
Video : Echographie transoesophagienne : visualisation d’un thrombus dans l’auricule gauche menaçant de se détacher (en haut, l’oreillette gauche et vers la droite son recessus appelé l’auricule gauche où se situe le caillot, en bas le ventricule gauche avec la valve mitrale entre les 2 cavités).
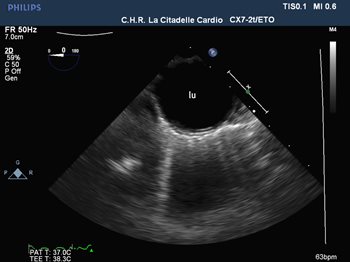
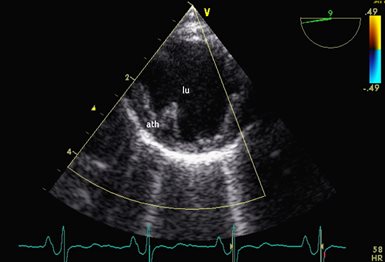
Figure 5 et 6 : Echographie transoesophagienne: visualisation de l'aorte thoracique descendante, aspect normal de la paroi en haut, importants dépôts d'athérosclérose (ath) faisant protrusion dans la lumière du vaisseau (lu) en bas.
Un petit tuyau (cathéter) est mis dans une veine (pour l’injection d’un sédatif), les prothèses dentaires amovibles sont retirées, un produit anesthésiant est vaporisé dans la bouche (fig.2) et la gorge et une médication sédative (midazolam, action immédiate, effet pouvant persister quelques heures) est injectée via le cathéter. Le patient est installé sur le côté gauche, un calle-bouche est positionné entre les dents (pour éviter d’abimer la sonde et/ou les doigts du médecin) et la sonde est introduite dans la bouche et avancée dans la gorge (fig.3). Le patient est invité à déglutir pour orienter la sonde vers l’entrée de l’oesophage (moment désagréable pour le patient de par le réflexe nauséeux) et la sonde est descendue dans l’oesophage pour l’examen des différentes structures cardiaques (fig.4) ; l'examen dure 5 à 10 minutes. Le patient est invité à laisser couler la salive hors de la bouche pendant la procédure pour éviter qu’elle ne passe dans les voies respiratoires et génère ainsi de la toux gênante. Le retrait de la sonde se fait sans difficultés (simple gène).
Précautions
Un jeûne strict de 4 heures doit être respecté avant l’examen sous peine de risque de vomissements. En raison de la sédation, le patient ne peut conduire dans les 12 heures suivant l’examen et doit donc être accompagné, d’autant qu’un soutien temporaire à la marche est parfois nécessaire (équilibre perturbé). Le patient ne boira et ne mangera pas pendant l’heure qui suit la procédure (risque « d’avaler de travers »).
En cas d’allergie connue aux anesthésiques locaux (lidocaïne), l’anesthésie locale bien entendu prohibée.
Effets secondaires et contre-indications
Une irritation temporaire de la gorge est fréquente et disparait endéans les 24h. Troubles de la mémoire, sensation ébrieuse et troubles d’équilibre peuvent persister plus d’une heure après l’examen (en fonction de la dose de sédatif administrée et de la sensibilité individuelle).
La prudence sera de mise en cas d ‘antécédents de maladie de la gorge ou de l’oesophage ainsi que d’insuffisance respiratoire sévère.
Les complications sérieuses sont exceptionnelles (insuffisance respiratoire aggravée, déchirure de l’oesophage).